| Dictionnaire médical |
A Ab Aba Abcè Abcé Abdo Abdomi Abdu Abio Ablu Abor Abou Abra Abru Abréviations Abso Aca Acan Acanth Acar Acat Ace Acep Acet Ach Ache Achi Achl Achlor Acho Achr Achro Aché Acid Acin Acné Acor Acou Acro Acti Actin Actino Acu Acui Acum Acup Acya Acyl Acys Acép Acét Adac Addi Addu Adia Adip Adré Adrén Adyn Adén Affe Affé Agal Agas Aggl Agglut Agna Agno Agom Agor Agra Agry Agén Aine Aire Akin Alal Albi Albu Alca Alco Alcool Aldo Aldé Alec Aleu Alex Alg Algh Algi Algo Algé Alit Alle Allerg Allo Allè Allé Alog Alop Alph Alpha Alvé Alvéol Alym Amar Amau Amb Ambi Ambl Ambly Ami Amib Amid Amido Amim Amin Amit Ammo Amni Amné Amon Amor Amph Amphi Ampho Ampo Ampu Ampull Amy Amyc Amyg Amygda Amyl Amyo Amyx Amyè Amyé Amb Amèl Amél Amét An Ana Anab Anad Anal Anam Anap Anas Anat Anaé Andr Ane Anen Aner Anes Aneu Ang Angi Angin Ango Angé Anh Anhi Anhy Anhé Anis Anit Anky Ankyl Anne Annu Anod Anom Anop Anor Anos Anot Anov Anox Ant Anta Anth Anthra Anthro Anti Antr Anté Anur Anus Anxi Ans Ané Anéc Aném Anér Anév Anévri Aort Ap Apat Apep Apex Aph Apha Aphi Apho Apht Aphy Apic Apip Apl Apla Apn Apo Apod Apol Apon Apop Appa Appe Append Appé Apr Apra Apro Apy Apyr Aqua Aque Arac Arachn Arch Arno Arom Arth Arthr Artè Arté Artéri Ary Aryt Arytén Aréf Aréo Asci Asep Asex Asia Aspe Asph Asta Asth Asthm Asti Astr Astro Asym Asyn Asys Atax Athr Athy Athé Athér Aton Atop Atri Atro Atré Atti Attic Atyp Atél Audi Auri Auti Auto Avol Avul Ax Axia Axil Axis Axon Axoï Azog Azop Azor Azos Azot Azym Aér Aéra Aéro alph
| Appareil reproducteur masculin | |
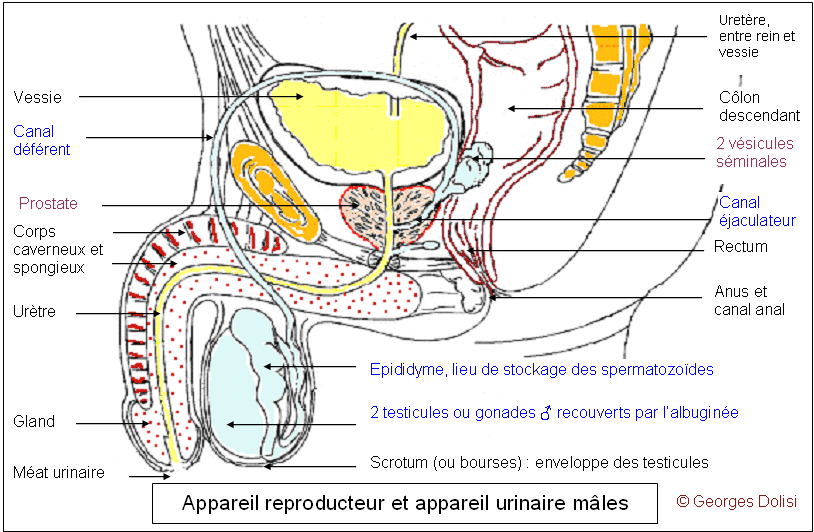
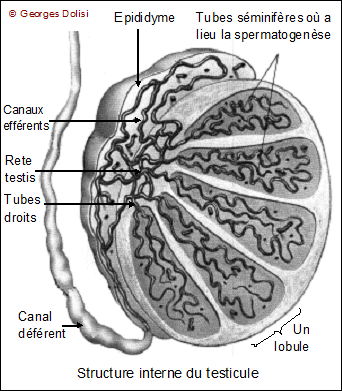
| Anatomie, gynécologie, andrologie N. m. * appareil : du latin populaire appariculum, du latin classique apparatus, de apparare, préparer ; en biologie, ensemble dorganes ou déléments qui assurent une même fonction ; * génital : du latin genitalis, de genitum, genere {génit(o)-, -génital}, engendrer. [Angl. : Male reproductive system] Les testicules : * testo : du latin testis [test(o)-], glande mâle qui produit les spermatozoïdes et les hormones ; * cule : du latin -culus, a, um [-cule], suffixe diminutif. Glandes reproductrices mâles, les 2 testicules ont une forme ovoïde et mesurent 4 à 5 cm dans leur grand axe. Ils se forment chez l'embryon dans la cavité abdominale et, juste avant la naissance, descendent dans le scrotum par le canal inguinal (sinon, il y a cryptorchidie et stérilité à la puberté). Cette sortie du corps permet une légère baisse de la température qui est nécessaire pour que la spermatogenèse se fasse dans de bonnes conditions. Comme les ovaires, les testicules ont une double fonction : ils permettent la spermatogenèse et sécrètent des hormones, dont la testostérone ou hormone mâle. L'observation détaillée du testicule montre nettement une double structure, chacune d'elles correspondant à l'une des deux fonctions. * Des tubes séminifères pelotonnés, très fins et longs de 40 cm à 1 mètre, dans lesquels se produit la spermatogenèse (transformation des cellules germinales en spermatozoïdes "mûrs") - voir chapitre 2 et 3. Les tubes séminifères sont regroupés en lobules (200 à 300 par testicule) séparés par des cloisons conjonctives. Dans ces tubes, les cellules de Sertoli vont jouer un rôle important dans la spermatogenèse. * Entre les tubes (en gris sur ce schéma), des cellules interstitielles ou cellules de Leydig sécrètent l'hormone mâle : la testostérone. Les enveloppes du testicule : * A l'extérieur, le scrotum (du latin scrotum , petit sac qui entoure les testicules, ou bourses), peau rougeâtre et mince, ayant des alternatives de contraction et de relâchement et servant d'enveloppe commune aux deux testicules. Il est divisé en deux par une saillie, le raphé, qui va de l'anus à la base de la verge (pénis) et son épiderme est très pigmenté. * Le dartos (du grec derô, j'écorche), couche de tissu musculaire lisse très adhérente au scrotum ; il est divisé en deux loges par une cloison qui sépare les deux testicules. Ses fibres musculaires sont entremêlées de nombreux vaisseaux et de fibres élastiques dont la contraction produit des plis transversaux : les rides du scrotum. * Le crémaster (du grec kremao, je suspends), muscle strié qui soulève le testicule et qui est uni au dartos par une couche cellulaire lâche où s'infiltre la sérosité en cas d'dème des bourses. * La vaginale, séreuse qui n'est qu'un prolongement du péritoine et qui entoure complètement chaque testicule par un sac dont une paroi adhère au crémaster et l'autre à l'enveloppe du testicule : l'albuginée. La cavité de la vaginale communique avec le péritoine par le canal vagino-péritonéal qui s'oblitère normalement à la naissance. C'est cette situation qui explique la fréquence des hernies inguinales chez les nouveaux-nés. * L'épididyme : * épi : du grec epi [épi-], sur, dessus ; * didyme : du grec didumos [-didyme], jumeau, mais aussi de didumoi, testicules. L'épididyme est un organe plaqué contre le testicule et qui le prolonge, donnant naissance au canal déférent. Divisé classiquement en 3 zones : la tête, le corps et la queue, il contient un fin et long tube pelotonné, dans lequel les spermatozoïdes, produits dans les tubes séminifères du testicule, terminent leur maturation. Dans le testicule, les tubes séminifères se réunissent les uns aux autres pour former le réseau de Haller ou rete testis, qui aboutit à des canaux plus volumineux, les 12 à 20 canaux efférents. Ils entrent dans l'épididyme et vont aboutir dans un canal unique : le canal de l'épididyme, long de 6 à 7 mètres, fortement pelotonné sur lui-même pour n'occuper qu'une longueur de 3 à 5 cm. * Le canal déférent : (ou spermiducte) c'est le prolongement du canal épididymaire. Il longe le bord supérieur du testicule, passe dans l'abdomen par l'anneau inguinal, longe la partie inférieure de la vessie, reçoit le canal de la vésicule séminale puis se réunit au deuxième canal déférent avant de s'aboucher à l'urètre et de former ainsi le canal éjaculateur. * Le cordon spermatique : c'est un cordon fibreux qui relie la cavité abdominale à l'épididyme et au testicule. Il comprend les veines, les artères et les nerfs qui irriguent l'épididyme et le testicule, mais aussi le canal déférent. * Les vésicules séminales : * vésico : du latin vesica (ou vessica) [vésic(o)-, -vésical], poche abdominale dans laquelle saccumule lurine ; * ule : du latin ulus, a, um [-ule], suffixe diminutif ; * séminale : du latin seminalis, de semen [sémin(o)-, -séminal], semence. La vésicule séminale est une glande allongée, située chez l'homme en arrière de la vessie et de la prostate et qui participe à la formation du sperme. Au nombre de deux, elles se prolongent par des canaux excréteurs qui débouchent dans les canaux déférents, lesquels conduisent le sperme des épididymes à la base de la prostate. Les sécrétions des vésicules séminales représentent environ les deux tiers du volume du sperme et contiennent une importante quantité de fructose (c'est un sucre ou glucide) qui sert de source d'énergie pour les spermatozoïdes, Détail d'un spermatozoïde avant qu'ils ne traversent la glaire du col et se retrouvent dans l'utérus où ils trouveront d'autres "carburants". Du fait de son activité, le spermatozoïde est une cellule grande consommatrice d'énergie et paradoxalement dépourvue de réserves. Elle doit donc trouver cette énergie dans son milieu qui est le liquide séminal. Au moment de l'éjaculation, ces deux vésicules séminales se contractent et éjectent leur contenu dans les canaux déférents où ils se mélangent aux spermatozoïdes et au liquide prostatique pour former le sperme. Les principales pathologies rencontrées au niveau des vésicules séminales sont l'infection, l'hémospermie qui est la présence de sang dans le sperme, due à des saignements des muqueuses des vésicules, l'obturation ou occlusion qui provoque une hypertrophie des vésicules et, plus exceptionnellement la présence d'une tumeur. Compte tenu du rôle important du liquide séminal, il va de soi que toutes ces pathologies peuvent entraîner une baisse plus ou moins importante de la fertilité, voire une stérilité. Le rôle des vésicules séminales, comme d'ailleurs celui des autres glandes qui fabriquent le sperme (testicules, prostate) peut être mis ici en relation avec la recherche d'une éventuelle azoospermie. Il s'agit d'une production insuffisante ou inexistante de spermatozoïdes, pour expliquer une stérilité masculine. La recherche en médecine biologique consiste en 2 examens espacés de 3 mois (car il faut 73 jours pour fabriquer un spermatozoïde - c'est la spermatogenèse) au cours desquels le sperme du patient (obtenu par masturbation) est d'abord centrifugé pour en isoler les éventuels spermatozoïdes. (S'il y en a, même très peu, on peut alors envisager une ICSI - voir cette abréviation). Puis viennent les analyses moléculaires, essentiellement au nombre de 2 ou 3 : * le dosage du fructose pour estimer l'état de fonctionnement (ou parfois l'absence ou ABCD : agénésie bilatérale des canaux déférents) des vésicules séminales et souvent des canaux déférents * le dosage de l'alpha-glucosidase et de la carnitine qui sont produites par les épididymes * parfois citrate, phosphatases acides et zinc, fabriqués par la prostate et qui sont importants pour la qualité fécondante du sperme. Une baisse importante de l'une ou l'autre de ces molécules traduit souvent une sténose des canaux excréteurs. Une page intéressante sur le spermogramme (on dit aussi spermocytogramme quand on évalue toutes les cellules présentes dans le sperme) : http://www.imr-marseille.com/spermogramme.htm et http://www.aly-abbara.com/livre_gyn_obs/termes/sperme.html Autre rôle non négligeable des vésicules séminales : elles fabriquent des prostaglandines qui se retrouvent donc dans le sperme puis dans les voies génitales féminines. Ces PG ont pour rôle de provoquer des contractions des muscles de l'utérus qui favorisent ainsi la progression des spermatozoïdes vers l'entrée des trompes. * La prostate : * prostate : du grec prostatês [prostat(o)-], qui se tient en avant - relatif à la prostate, corps glanduleux propre au sexe masculin et qui entoure le col vésical et une partie de lurètre. La prostate est une glande unique, qui n'existe que chez les hommes. Elle est située immédiatement sous la vessie dont elle entoure complètement le col, ainsi que la partie supérieure de l'urètre. Elle est formée de 3 lobes : deux lobes latéraux et un lobe médian ; sa partie sécrétrice (le liquide prostatique intervient dans la composition du sperme) est reliée à l'urètre par des canaux excréteurs. A partir d'un certain âge, elle a tendance à s'hypertrophier, provoquant une sténose de l'urètre et des difficultés lors de la miction. Parmi les nombreux examens qui permettent l'exploration ou la surveillance del a prostate (toucher rectal, ECBU ou examen cytobactériologique des urines, échographie prostatique, biopsie prostatique, urographie intraveineuse), le dosage régulier du PSA reste un examen de choix. Le PSA est une protéine exclusivement prostatique et son taux d'alerte est de 4 ng/mL. Son taux est anormalement élevé dans les hypertrophies prostatiques et surtout dans les cancers. Son évaluation est complétée d'un toucher rectal et d'une échographie prostatique par voie endorectale, éventuellement avec biopsie. En français : APS pour antigène spécifique de la prostate. * Les glandes de Cowper ou glandes bulbo-urétrales : * glande : du latin glandula, de glans, glandis, gland ; en médecine, une glande est un organe destiné à élaborer certaines substances à lextérieur du corps ou dans le milieu intérieur ; * bulbo : du latin bulbus [bulb(o)-, - bulbaire, -bulbie], oignon, en forme doignon ; * urétro, urétral : du latin urethra, du grec ourêthra, de ourein [urétr(o)-, -urétral], uriner ; relatif à lurètre. C'est en 1684 que l'anatomiste français Mery décrit pour la première fois les glandes bulbo-urétrales, mais c'est William Cowper, un chirurgien anglais, qui en fait la première publication écrite en 1699 et c'est le nom de ce dernier que l'on retiendra pour nommer ces glandes. Les glandes bulbo-urétrales ou glandes de Cowper (ou glandes de Mery) sont quatre petites glandes situées de part et d'autre de l'urètre : deux principales et deux secondaires, incluses dans le tissu spongieux. Leur sécrétion jouerait un rôle de lubrifiant lors de l'éjaculation. On sait maintenant qu'elles on de nombreux rôles : intervention dans les défenses immunitaires de l'appareil génital masculin, sécrétion de plusieurs glycoprotéines [* glyco : du grec glukus [gluc(o)- ou glyc(o)-], de saveur sucrée ; le plus souvent : relatif au glucose ; * protéine : du grec tardif prôteios, signifiant "qui occupe le premier rang" ou "de première qualité", lui-même dérivé de protos, premier, relatif aux protides ou aux protéines, composées essentiellement de C, H, O et N. Une glycoprotéine (syn. glucoprotéine) est formée par l'association d'une protéine et d'un glucide et fait donc partie des hétéroprotéines. Ces molécules sont extrêmement répandues dans nos tissus : toutes les protéines sanguines à l'exception de l'albumine, dans les sécrétions des muqueuses et des épithéliums (notamment la mucine) certaines hormones et enzymes, dans les membranes cellulaires, entre autres. Sur nos hématies (ou globules rouges), ce sont elles qui déterminent nos groupes sanguins], mais aussi la coagulation du sperme, la synthèse d'enzymes. Entre autres pathologies susceptibles de toucher ces glandes, la syringocèle (* syringo : du grec surygx [syring(o)-], canal, tuyau et, par extension, fistule ; * cèle : du grec kêlê [-cèle], tumeur, hernie). * Le pénis ou la verge : organe masculin à double fonction : la miction (le fait d'uriner) et la copulation (accouplement). Placé à la partie inférieure de l'abdomen au-dessus du scrotum, il adhère au pubis par son ligament suspenseur et par les racines des corps caverneux. Il se termine par un renflement conique : le gland, à l'extrémité duquel est situé le méat urinaire, orifice de sortie de l'urètre. La forme, la direction, la consistance, le volume et la taille du pénis varient selon qu'il est en état de flaccidité ou en érection. D'une longueur moyenne de 9 à 15 cm, il a une circonférence de 9 à 12 cm. Sa principale caractéristique est d'être constitué de tissus érectiles : les corps spongieux et caverneux. Les corps caverneux occupent la partie supérieure de la verge et ont une longueur moyenne de 15 à 16 cm à l'état de flaccidité, 20 à 21 cm quand le pénis est en érection. Ils ont la forme de 2 cylindres qui s'étendent de la base du périnée au début du gland et sont séparés par une cloison incomplète dont la face supérieure est creusée d'un sillon qui contient une veine, deux artères et deux nerfs, la face inférieure formant une gouttière dans laquelle est placé le corps spongieux. Les deux extrémités postérieures des corps caverneux s'effilent en pointe et se séparent pour s'attacher à l'os du bassin. Le corps spongieux est un cylindre qui entoure complètement l'urètre et qui présente deux renflements : le bulbe à l'extrémité postérieure, le gland à l'avant. Le gland est circonscrit par le sillon balano-préputial et est recouvert par le prépuce, repli de peau lui-même rattaché au gland par le frein.
© Georges Dolisi | |
| < vers le menu principal | Politique de confidentialité | App Privacy Policy | Contact | ^ haut de la page |
| © 2006, 2020 Medicopedia | Powered by JIMaroc |